Bienvenue Sur Medical Education
Arrêt cardiaque de l'enfant
EnfantSpécialité : cardiologie / pédiatrie / symptômes /
Points importants
-
L'AC de l'enfant n'est pas rare (aux USA, 16 000 AC chez l'enfant chaque année)
-
Le plus souvent secondaire à une hypoxie
-
95% des AC de l'enfant surviennent en présence d'un témoin ou sous moniteur
-
L'AC intra-hospitalier survient le plus souvent en réanimation, plus rarement aux urgences
-
Pronostic sombre (surtout s'il survient à l'extérieur de l'hôpital), il faut donc le prévenir
-
Survie : 10% dans les années 70 ; 25% de nos jours
-
Environ 50% des AC intra-hospitaliers reprennent une circulation spontanée et la moitié va quitter l'hôpital vivant, 3 fois sur 4 avec un bon état neurologique (les chances de survie sont 2 fois plus importantes que celles de adulte)
-
Environ 30% des AC extrahospitaliers reprennent une circulation spontanée et le tiers va quitter l'hôpital vivant
Présentation clinique / CIMU
CONTEXTE
-
Causes de l'AC plus diverses chez l'enfant et habituellement en rapport avec une hypoxie profonde par insuffisance respiratoire ou choc
-
L'hypoxie-ischémie est responsable d'une atteinte de tous les organes
EXAMEN CLINIQUE
-
Absence de réactivité spontanée ou à la stimulation nociceptive
-
Absence de ventilation spontanée efficace ou gasps (respiration très anormale)
-
Absence de pouls central (brachial chez le nourrisson, carotidien au delà ou fémoral à tout âge)
SIGNES PARACLINIQUES SIMPLES
-
Chute brutale de l'ETCO2 chez un patient intubé
CIMU
-
Tri 1
Diagnostic étiologique
AC EXTRA-HOSPITALIERS
-
Mort subite
-
Traumatismes et noyades dans plus de 50% des cas chez les enfants de plus de 5 ans
AC INTRA-HOSPITALIERS
-
Les causes les plus fréquentes sont :
-
hypoxie
-
sepsis
-
cardiopathies congénitales
-
cardiomyopathies ou myocardites aiguës
-
encéphalopathies convulsivantes ou non
-
syndromes polymalformatifs
Diagnostic différentiel
-
L'hypoperfusion du choc peut être difficile à distinguer, surtout chez le jeune enfant et le nourrisson
Traitement
4 PHASES
-
Phase pré-AC :
-
prévention de l'AC par le traitement de l'insuffisance respiratoire aiguë et du choc
-
Phase d'AC non traité (absence de circulation : no-flow) :
-
reconnaitre rapidement l'AC
-
Phase de réanimation de base et avancée (low-flow)
-
Phase de post-réanimation :
-
traitement des complications habituelles (dysfonction myocardique, atteinte cérébrale [coma, convulsions], SIRS et signes d'ischémie-reperfusion)
-
éviter l'hyperthermie et l'hyperglycémie
-
envisager l'ECMO si la réanimation est inefficace
REANIMATION CARDIOPULMONAIRE
Présentation clinique / CIMU
CONTEXTE
- Causes de l'AC plus diverses chez l'enfant et habituellement en rapport avec une hypoxie profonde par insuffisance respiratoire ou choc
- L'hypoxie-ischémie est responsable d'une atteinte de tous les organes
EXAMEN CLINIQUE
- Absence de réactivité spontanée ou à la stimulation nociceptive
- Absence de ventilation spontanée efficace ou gasps (respiration très anormale)
- Absence de pouls central (brachial chez le nourrisson, carotidien au delà ou fémoral à tout âge)
SIGNES PARACLINIQUES SIMPLES
- Chute brutale de l'ETCO2 chez un patient intubé
CIMU
- Tri 1
Diagnostic étiologique
AC EXTRA-HOSPITALIERS
-
Mort subite
-
Traumatismes et noyades dans plus de 50% des cas chez les enfants de plus de 5 ans
AC INTRA-HOSPITALIERS
-
Les causes les plus fréquentes sont :
-
hypoxie
-
sepsis
-
cardiopathies congénitales
-
cardiomyopathies ou myocardites aiguës
-
encéphalopathies convulsivantes ou non
-
syndromes polymalformatifs
Diagnostic différentiel
-
L'hypoperfusion du choc peut être difficile à distinguer, surtout chez le jeune enfant et le nourrisson
Traitement
4 PHASES
-
Phase pré-AC :
-
prévention de l'AC par le traitement de l'insuffisance respiratoire aiguë et du choc
-
Phase d'AC non traité (absence de circulation : no-flow) :
-
reconnaitre rapidement l'AC
-
Phase de réanimation de base et avancée (low-flow)
-
Phase de post-réanimation :
-
traitement des complications habituelles (dysfonction myocardique, atteinte cérébrale [coma, convulsions], SIRS et signes d'ischémie-reperfusion)
-
éviter l'hyperthermie et l'hyperglycémie
-
envisager l'ECMO si la réanimation est inefficace
REANIMATION CARDIOPULMONAIRE
- hypoxie
- sepsis
- cardiopathies congénitales
- cardiomyopathies ou myocardites aiguës
- encéphalopathies convulsivantes ou non
- syndromes polymalformatifs
Diagnostic différentiel
- L'hypoperfusion du choc peut être difficile à distinguer, surtout chez le jeune enfant et le nourrisson
Traitement
4 PHASES
-
Phase pré-AC :
-
prévention de l'AC par le traitement de l'insuffisance respiratoire aiguë et du choc
-
Phase d'AC non traité (absence de circulation : no-flow) :
-
reconnaitre rapidement l'AC
-
Phase de réanimation de base et avancée (low-flow)
-
Phase de post-réanimation :
-
traitement des complications habituelles (dysfonction myocardique, atteinte cérébrale [coma, convulsions], SIRS et signes d'ischémie-reperfusion)
-
éviter l'hyperthermie et l'hyperglycémie
-
envisager l'ECMO si la réanimation est inefficace
REANIMATION CARDIOPULMONAIRE
- prévention de l'AC par le traitement de l'insuffisance respiratoire aiguë et du choc
- reconnaitre rapidement l'AC
- traitement des complications habituelles (dysfonction myocardique, atteinte cérébrale [coma, convulsions], SIRS et signes d'ischémie-reperfusion)
- éviter l'hyperthermie et l'hyperglycémie
- envisager l'ECMO si la réanimation est inefficace
RCP élémentaire
-
Chez le nourrisson et l'enfant, le mécanisme principal est celui d'un arrêt respiratoire anoxique par asphyxie, noyade, traumatisme ou intoxication :
-
libérer les voies aériennes, par légère bascule de la tête vers l'arrière et rechercher une ventilation :
- voir si le thorax se soulève
- écouter le bruit de la respiration
-
sentir le souffle d'air sur sa joue pendant environ 10 sec
-
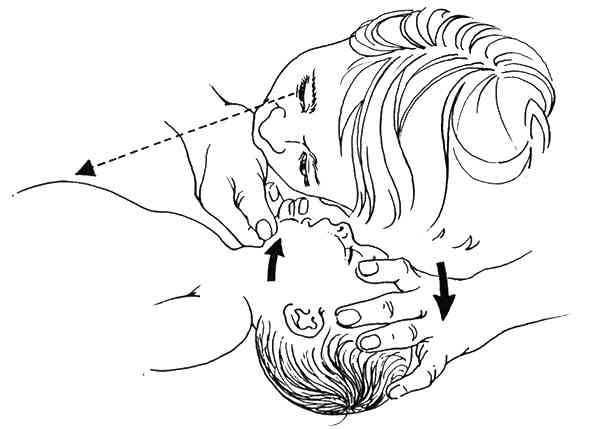 _276
Reconnaissance de l'arrêt cardio-respiratoire après ouverture des voies aériennes
_276
Reconnaissance de l'arrêt cardio-respiratoire après ouverture des voies aériennes
-
-
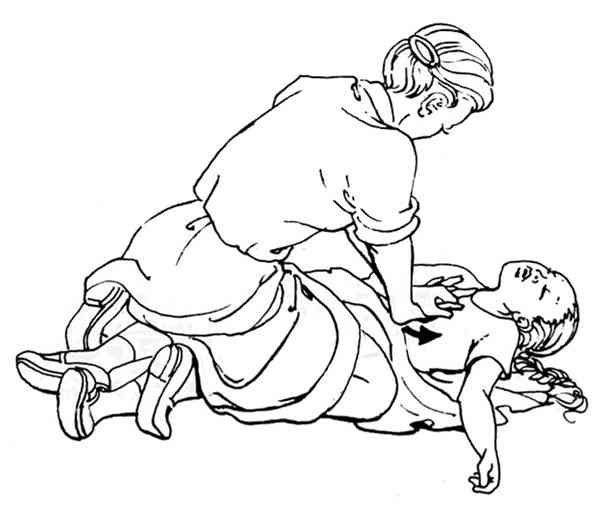
éliminer un corps étranger en cas de contexte suspect :
-
syndrome de pénétration chez un jeune nourrisson
-
 _277
Eliminer un corps étranger chez le nourrisson (syndrome de pénétration)
_277
Eliminer un corps étranger chez le nourrisson (syndrome de pénétration)
-
-
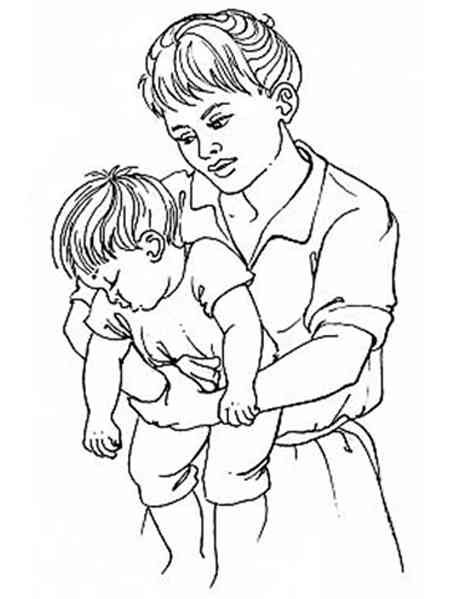
ou fausse-route alimentaire chez un enfant
-
 _278
Eliminer un corps étranger chez l'enfant (fausse route alimentaire)
_278
Eliminer un corps étranger chez l'enfant (fausse route alimentaire)
-
-
syndrome de pénétration chez un jeune nourrisson
-
si possible, aspiration nasopharyngée
-
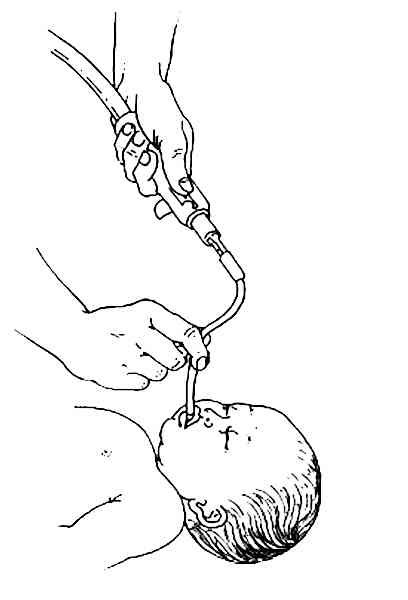 _279
Aspiration pharyngée
_279
Aspiration pharyngée
-
-
donner 5 insufflations successives :
-
par bouche à bouche avant un an
-
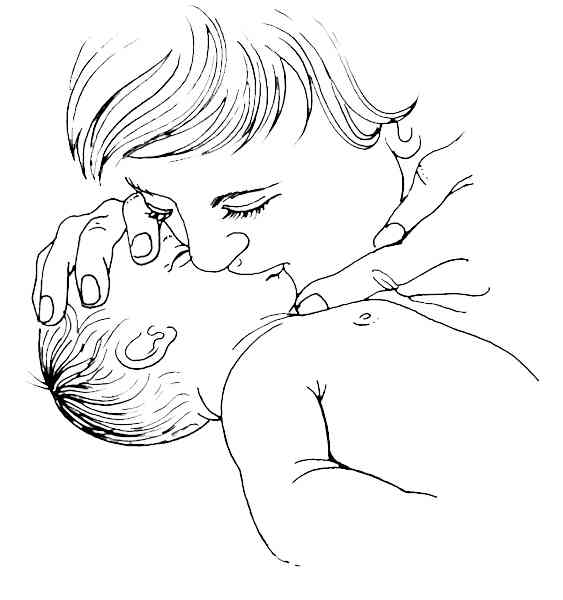 _280
Insufflations thoraciques par bouche-à-bouche chez le nourrisson
_280
Insufflations thoraciques par bouche-à-bouche chez le nourrisson
-
-
ou en pinçant le nez après 1 an
-
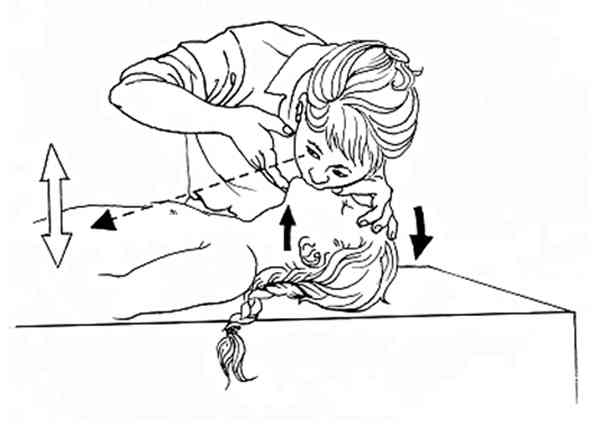 _281
Insufflations thoraciques par bouche-à-bouche chez l'enfant
_281
Insufflations thoraciques par bouche-à-bouche chez l'enfant
-
- chaque insufflation doit durer 1 à 1,5 sec et l'on doit voir le thorax se soulever
- la durée d'expiration doit être au moins égale à l'insufflation
-
par bouche à bouche avant un an
-
rechercher des signes de vie pendant 10 sec :
- mouvements spontanés
- mouvements respiratoires, accès de toux
-
pouls brachial si < un an
-
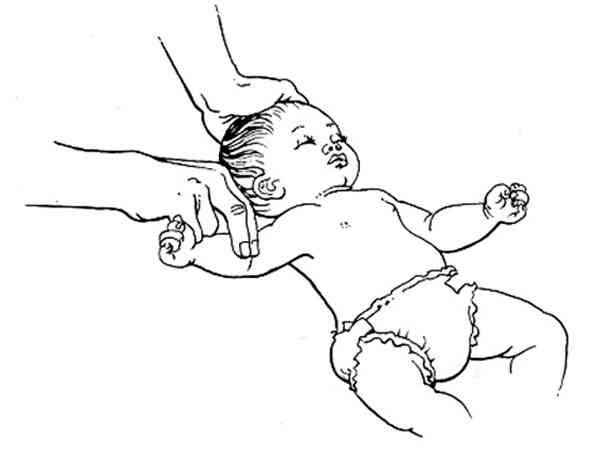 _282
Vérification du pouls brachial chez le nourrisson
_282
Vérification du pouls brachial chez le nourrisson
-
-
ou carotidien si > 1 an
-
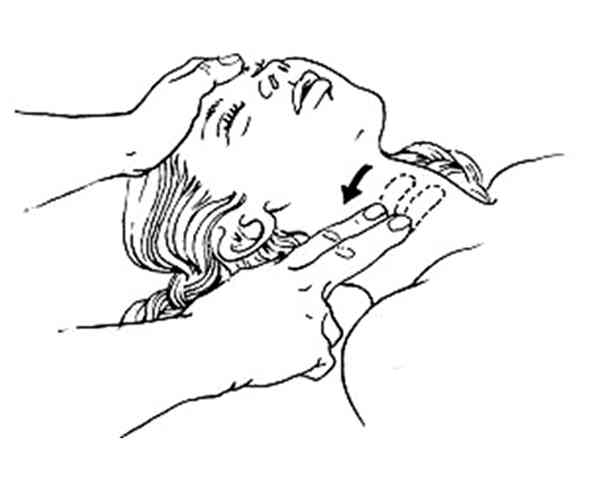 _283
Vérification du pouls carotidien chez l'enfant
_283
Vérification du pouls carotidien chez l'enfant
-
- ou fémoral à tout âge
-
alterner 15 compressions thoraciques et 2 insufflations :
-
chez le nourrisson, les doigts sont placés perpendiculairement à la paroi thoracique sur la moitié inférieure du sternum
-
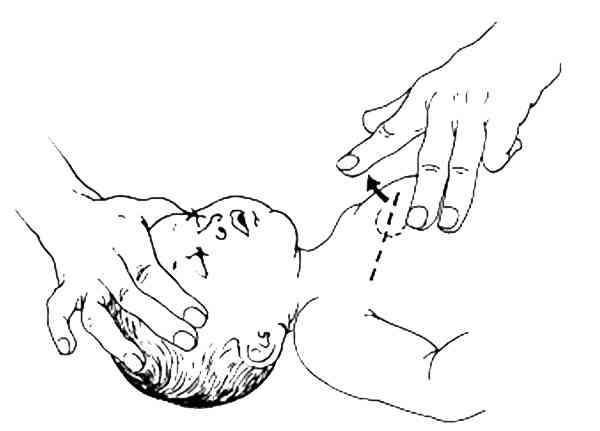 _284
Position des doigts sur le sternum pour le massage cardiaque externe chez le nourrisson
_284
Position des doigts sur le sternum pour le massage cardiaque externe chez le nourrisson
-
-
chez l'enfant, les compressions sont faites avec le talon d'une ou des deux mains
-
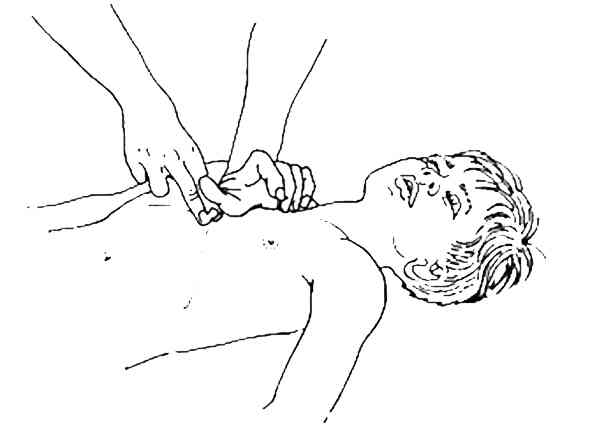 _285
Position des talons de mains sur le sternum pour le massage cardiaque externe chez l'enfant
_285
Position des talons de mains sur le sternum pour le massage cardiaque externe chez l'enfant
-
- chaque compression doit déprimer le thorax du tiers du diamètre antéropostérieur
- fréquence des compressions : 100/min (Push hard, push fast, and never stop!)
-
chez le nourrisson, les doigts sont placés perpendiculairement à la paroi thoracique sur la moitié inférieure du sternum
-
libérer les voies aériennes, par légère bascule de la tête vers l'arrière et rechercher une ventilation :
-
Chez l'enfant pubère (pilosité et/ou développement mammaire) notamment s'il s'écroule brutalement devant témoin (en l'absence de traumatisme), l'hypothèse d'un trouble du rythme doit conduire à réaliser la séquence de réanimation adulte et donc en priorité un choc électrique :
- libérer les voies aériennes
- donner 5 insufflations thoraciques
-
alterner 30 compressions thoraciques avec 2 insufflations, sans jamais s'arrêter
-
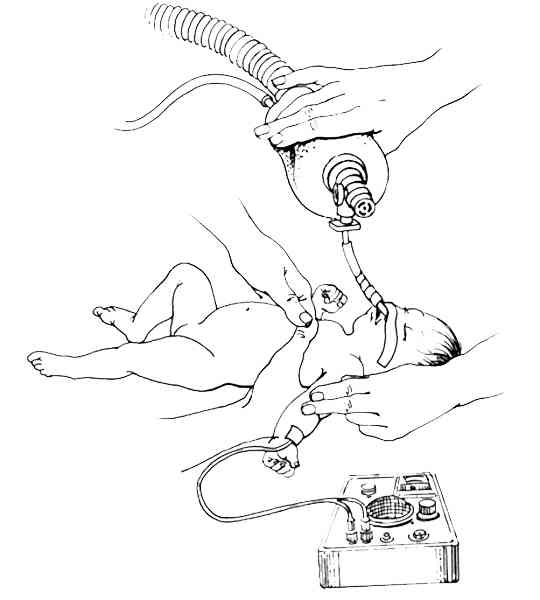 _286
Alterner compressions thoraciques et insufflations sans jamais s'arrêter
_286
Alterner compressions thoraciques et insufflations sans jamais s'arrêter
-
- fréquence des compressions thoraciques : 80/min (Push hard, push fast, and never stop!)
RCP médicalisée
- Pose d'une canule oropharyngée après aspiration si nécessaire
-
Ventilation avec un ballon auto-gonflable si possible avec oxygène sur un masque facial :
- l'ouverture de la valve de surpression lors de l'insufflation témoigne d'une obstruction (corps étranger, mauvais positionnement des voies aériennes) : les insufflations peuvent alors être faites en bloquant la valve de surpression
- Intubation trachéale (ce n'est pas une urgence si la ventilation au masque et au ballon est efficace)
- Poursuite des compressions thoraciques en changeant d'opérateur toutes les 5 min (Push hard, push fast, and never stop !)
- Analyse du rythme cardiaque à l'aide d'un scope ou d'un défibrillateur automatique externe
- Mise en place d'une voie intra-osseuse (c'est la voie de 1re intention chez l'enfant qui a besoin d'un abord vasculaire en urgence)
- Application de l'algorithme selon le rythme électrique (asystolie, FV, TV, DEM)
-
NB : Les DAE :
- sont fiables chez l'enfant > 1 an
- doivent, si possible, être utilisés avec un atténuateur d'énergie (en leur absence les défibrillateurs automatiques de l'adulte peuvent être utilisés)
- doivent être utilisés avec des palettes pédiatriques jusqu'à l'âge d'un an
-
Les médicaments :
- adrénaline 10 µg/kg toutes les 5 min, exclusivement initialement
- pas de sérum glucosé sauf hypoglycémie confirmée
- bicarbonate de sodium de plus en plus discuté, seulement après ventilation adéquate (1 mL/kg de la solution à 8,2% si AC prolongé ou hyperkaliémie)
- calcium très contesté (0,1-0,2 mL/kg de chlorure de Ca à 10%, si possible par voie centrale, ou 0,3 à 0,6 mL de gluconate de Ca à 10% en IV lent), uniquement en cas d'hypocalcémie, d'hyperkaliémie, d'hypermagnésémie ou d'intoxication par calcium bloqueurs
CRITERES DE NON REANIMATION
- Situations où une décision de ne pas réanimer en cas d'AC a été prise préalablement (décisions de limitation ou d'arrêt des traitements)
- Délai entre l'AC et les 1ères manoeuvres > 30 min sauf si noyade en eau froide et/ou hypothermie
DECISION D'ARRETER LA REANIMATION
-
La décision d'arrêter la réanimation après 20 min de réanimation bien conduite (ou après 2 doses d'adrénaline) sans retour en circulation spontanée est habituelle. Il faut cependant tenir compte de différents facteurs :
- le lieu de survenue
- l'étiologie de l'AC
- la durée de l'AC sans manoeuvres de réanimation
- l'état clinique antérieur (caractère réversible ou non de la maladie causale)
- certaines circonstances particulières (immersion en eau glacée, intoxication...) peuvent inciter à poursuivre
- de la possibilité ou non de démarrer une ECMO dans un délai < 1 heure, en sachant que celle-ci est à exclure si la réanimation initiale n'a pas été optimale
REANIMATION POST-RESSUCITATION
-
Une fois le retour en circulation spontanée obtenue, transfert en réanimation pédiatrique pour :
-
ventilation mécanique avec un VT de 8-10 mL /kg pour limiter le baro-volotraumatisme, en évitant l'hyperventilation et l'hypocapnie qui risque d'aggraver l'ischémie cérébrale :
- le monitorage de l'ETCO2 n'est pas toujours fiable, notamment s'il existe une atteinte alvéolaire ou un bas débit pulmonaire :
- la FIO2, initialement à 1,0, doit être diminuée si possible en dessous de 0,6 (obtenir une SpO2 > 90%)
- en cas de SDRA il faut réduire le VT autour de 6 mL/kg et régler la PEP entre 6 et 10 cm H2O (selon tolérance hémodynamique)
- prise en charge de la dysfonction cardiovasculaire : remplissage en cas d'hypovolémie suspectée (bolus de 10 à 20 mL/kg de NaCl 0,9%), dobutamine (5 à 20 µg/kg/min) en cas de bas débit cardiaque sans HoTA, noradrénaline (0,1 à 2 µg/kg/min) en cas d'HoTA
- lutte contre l'oedème cérébral en maintenant la tête droite surélevée à 30°, en traitant d'éventuelles convulsions (commencer par le diazépam ou le midazolam à 0,2 mg/kg IV) et en visant à la normocapnie, normoxie, normotension et normoglycémie
- l'hypothermie modérée (32-34%), d’après les études chez les nouveau-nés et les adultes, pourrait avoir des effets bénéfiques chez l’enfant ; plusieurs essais sont en cours
-
ventilation mécanique avec un VT de 8-10 mL /kg pour limiter le baro-volotraumatisme, en évitant l'hyperventilation et l'hypocapnie qui risque d'aggraver l'ischémie cérébrale :
Surveillance
-
Paramètres de monitorage pendant la RCP : FC, SpO2, ETCO2 si le malade est intubé, PA
-
Paramètres de surveillance pendant le transport : FC, T°, PA non-invasive, SpO2, ETCO2
Devenir / orientation
Devenir / orientation
Pour l'enfant de moins de 2 ans
- Il faut alerter le 15 pour tous les cas de mort inattendue du nourrisson (MIN) et transporter le corps vers un centre de référence pour la MIN en accord avec les parents à qui on explique que le transport est systématique en vue de mener des investigations médicales ; l'autopsie ne sera évoquée que si les parents soulèvent la question
- Si le décès survient en dehors de la présence des parents les contacter dès que possible ; s'il survient chez une assistante maternelle prévenir le service de PMI.
- Prévenir le médecin habituel de l'enfant
- Recueillir le carnet de santé de l'enfant et ses ordonnances récentes
- L'examiner complètement (et dénudé) et examiner en détails le lieu du décès
- Remplir le certificat de décès et le transmettre à l'état civil ; en cas de doute sur l'origine naturelle du décès, et notamment en cas de signes d'emblée évocateurs de maltraitance, cocher la case « obstacle médico-légal » et alerter les services judiciaires
- Ne pas oublier la prise en charge des parents et des autres enfants
Pour l'enfant de plus de 2 ans
- En cas de décès sur la voie publique, le corps doit être amené à l'Institut médico-légal
- Dans les autres cas, le certificat de décès est rempli par le médecin à domicile et le corps peut rester au domicile en l'absence d'obstacle médico-légal
Les indications possibles de l'ECMO sont les suivantes
- Intoxication par les cardiotropes
- Hypothermie (= 32°c)
- Signes de vie per-RCP
- ETCO2 = 10 mmHg
- Phase de réanimation de base et médicalisée (« low-flow ») = 100 min
Mécanisme / description
-
3 grands mécanismes :
-
AC asphyxique par insuffisance respiratoire aiguë avec hypoxie et/ou hypercapnie (67%)
-
AC ischémique par choc hypovolémique, septique ou cardiogénique (61%)
-
AC par arythmie (tachycardie ventriculaire ou fibrillation ventriculaire) (10%)
-
La fréquence des AC par trouble du rythme augmente avec l'âge
Bibliographie
-
Berg M, Nadkarni V, Berg R. Cardiopulmonary resuscitation in children. Curr Opin Crit Care 2008; 14: 254-260
-
Recommandations d'experts. Prise en charge de l'arrêt cardiaque. Réanimation 2008; 17: 297-307
-
Topjian A, Berg R, Nadkarni V. Pediatric cardiopulmonary resuscitation: advances in science, techniques, and outcomes. Pediatrics 2008; 122: 1086-1098
-
Pediatr Clin N Amer 2008; 55 n° 4
-
Cheron G. EMC médecine d'urgence, Elsevier Masson SAS, Paris 2008 [25-140-A-40]
-
Biarent D, Bingham R, Eich C et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 6. Paediatric lfe support. Resuscitation 2010; 81: 1364-1388
- AC asphyxique par insuffisance respiratoire aiguë avec hypoxie et/ou hypercapnie (67%)
- AC ischémique par choc hypovolémique, septique ou cardiogénique (61%)
- AC par arythmie (tachycardie ventriculaire ou fibrillation ventriculaire) (10%)
Bibliographie
- Berg M, Nadkarni V, Berg R. Cardiopulmonary resuscitation in children. Curr Opin Crit Care 2008; 14: 254-260
- Recommandations d'experts. Prise en charge de l'arrêt cardiaque. Réanimation 2008; 17: 297-307
- Topjian A, Berg R, Nadkarni V. Pediatric cardiopulmonary resuscitation: advances in science, techniques, and outcomes. Pediatrics 2008; 122: 1086-1098
- Pediatr Clin N Amer 2008; 55 n° 4
- Cheron G. EMC médecine d'urgence, Elsevier Masson SAS, Paris 2008 [25-140-A-40]
- Biarent D, Bingham R, Eich C et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 6. Paediatric lfe support. Resuscitation 2010; 81: 1364-1388
Auteur(s) : Francis LECLERC